02Interventionen an der Wirbelsäule werden häufig durchgeführt zur gezielten Schmerztherapie an der Wirbelsäule oder zur Diagnostik einer Schmerzursache. Um therapeutisch erfolgreich zu sein und sichere Diagnosen zu stellen, ist es notwendig, das Ziel mit optimaler Bildqualität darzustellen unter Berücksichtigung des Strahlenschutzes. Dafür sind genaue Kenntnisse des C-Bogens bezüglich Bedienung und Einstellungen wichtig, die in diesem Text angesprochen werden. Dazu kommen Kenntnisse der Anatomie und das Vermögen einer räumlichen Vorstellung, um das Bild korrekt zu interpretieren.
Das Ziel einer Intervention an der Wirbelsäule ist es, mit einer Nadel eine definierte anatomische Struktur zu erreichen, um eine gezielte Diagnostik oder Therapie zu ermöglichen. Bei radikulären Beschwerden ist die Nervenwurzel ein typisches Ziel für eine periradikuläre Therapie (PRT). Bei Rückenschmerzen wird der Medial Branch Block als diagnostische Intervention durchgeführt, um herauszufinden, ob ein Facettengelenk die Schmerzursache ist. Mit Lokalanästhesie wird die Schmerzweiterleitung des Nerven, der das Facettengelenk versorgt (Medial Branch aus dem Ramus dorsalis des Spinalnerven) vorübergehend unterbrochen. Mit der Radiofrequenz-Denervation des Medial Branch steht ein therapeutisches Verfahren bei Facettengelenkschmerzen zur Verfügung.
Damit die Diagnostik oder Therapie auch spezifisch ist, muss sichergestellt werden, dass das angestrebte Ziel (z. B. die Nervenwurzel) auch erreicht wurde. Dies geschieht in der Regel mit Hilfe von Bildgebung. Zusätzlich wird gerne Kontrastmittel verwendet, da so sichtbar gemacht werden kann, wie sich das Medikament verteilen wird und ob das Ziel erreicht wird. Zur Bildgebung besonders geeignet ist die Durchleuchtung mit einem C-Bogen. Durch die Möglichkeit, das C in allen drei Ebenen zu rotieren, können Durchleuchtungsbilder in jeder Projektion durchgeführt werden. Zudem ist bei einer Intervention unter Durchleuchtung die Strahlenexposition (insbesondere durch die Verwendung von Low-dose und gepulster Strahlung) deutlich geringer als bei Interventionen im CT. Eine Intervention benötigt deutlich weniger Strahlung als ein konventionelles Röntgenbild der Wirbelsäule. Im Gegensatz zum Standard-CT ist es möglich, den Kontrastmittelfluss im live-Bild und ggf. auch als digitales Subtraktions-Angiographie-Bild zu sehen, wodurch eine potentiell gefährliche intravasale Verteilung besser sichtbar wird. Beim CT ist Kontrastmittel, welches aus der dargestellten Ebene herausfließt, nur schwer erkennbar.

In diesem Artikel sollen die Einstellungsmöglichkeiten auch in Bezug auf Bildqualität und Strahlenschutz erläutert werden. Klinische Beispiele veranschaulichen die Anwendung am Patienten.
Geräteeinstellung
Die vielfältigen Bewegungs- und Einstellungsmöglichkeiten des C-Bogens werden individuell auf den Patienten angepasst, um das Ziel optimal darzustellen und um eine gute Bildqualität zu erreichen und dabei auch noch den Strahlenschutz zu berücksichtigen.
Zieldarstellung
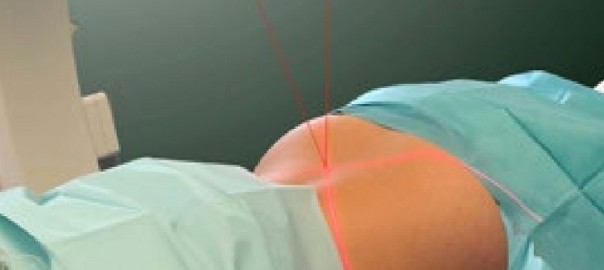
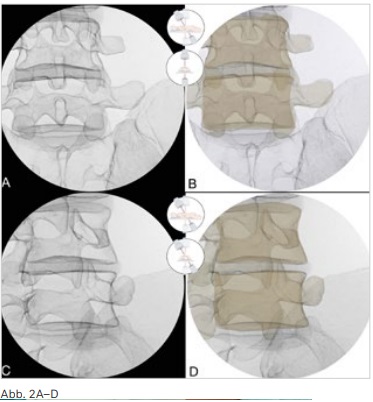
Zunächst wird der C-Bogen in die richtige Position gebracht, so dass sich das Ziel ungefähr im Zentrum des dargestellten Bildes befindet. Hierbei kann die Laser-Zieleinrichtung hilfreich sein (Abb. 1). Ein nächster Schritt ist häufig ein Kippen des Bogens nach kranial oder kaudal, um die Grund- oder Deckplatte der Zielregion orthograd zum Zentralstrahl einzustellen, so dass bezogen auf diesen Level ein ap-Bild entsteht. Durch eine Rotation wird aus dem ap-Bild ein schräges Bild, welches z. B. zur Darstellung des Neuroforamens
notwendig ist (Abb. 2).
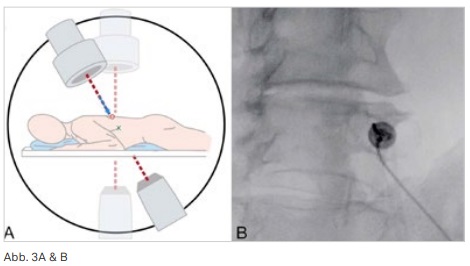
Ein Grundprinzip bei Injektionen an der Wirbelsäule ist, dass die Nadel nicht unbedingt senkrecht zur Hautoberfläche eingeführt wird, sondern in Richtung des zentralen Röntgenstrahles (Abb. 3). Dadurch entsteht eine Punktion im sogenannten „Tunnel view“, wodurch die Nadel im richtigen Winkel zum Ziel geführt werden kann.
Strahlenschutz
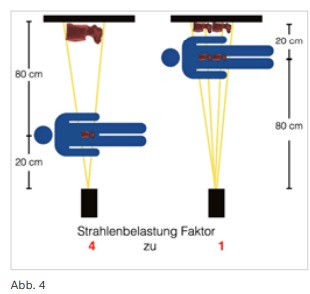
Weitere Einstellungen sind für den Strahlenschutz aber auch die Bildqualität wichtig. So sollte ein möglichst geringer Abstand zwischen Patient und Bildempfänger gewählt werden, da hierdurch sowohl ein schärferes Bild entsteht, als auch die Strahlenexposition für den Patienten reduziert wird. Allerdings muss noch ausreichend Platz für die Handhabung der Nadel vorhanden sein (Abb. 4).
Ebenfalls positiv für die Bildqualität und den Strahlenschutz ist eine korrekte Verwendung der Belichtungsautomatik und ein Einblenden der Zielregion. Oftmals reicht die Bildqualität bei Verwendung der Low-dose Einstellung (Kindermodus), es muss aber die Nadelposition ausreichen gut dargestellt werden. Die Position der Nadel wird Intermittierend in einzelnen Durchleuchtungsbildern überprüft, so dass hier eine gepulste Strahlung mit 1 Puls/Sekunde möglich ist, um die Exposition zu verringern. Nur bei der Darstellung der Kontrastmittelverteilung ist eine Strahlung mit höherer Pulsrate notwendig, damit ein Livebild entsteht. Unbedingt vermieden werden sollten Metallgegenstände aus der Kleidung (Knöpfe) im Strahlengang, da die Belichtungsautomatik bei dem Versuch das Metall zu durchdringen mehr Strahlung verwenden würde bei dann aber schlechterer Bildqualität. Damit die Belichtungsautomatik gut funktioniert, ist auch ein Zentrieren des Bildes wichtig, damit das Verhältnis von Knochen, Weichteil und Luft passt.
Parallaxe
Ein wichtiges Phänomen beim Arbeiten mit dem C-Bogen ist die Parallaxe. Dadurch, dass die Röntgenstrahlen den Generator divergierend verlassen, kommt es in der Peripherie des Bildes zur Vortäuschung einer schrägen Nadellage. Die Abbildung 5 zeigt einen Versuchsaufbau, der dies demonstriert. Befindet sich der Zielpunkt nicht im Zentrum
des Monitors, kann es durch die Parallaxe nahezu unmöglich sein, die Richtung der Nadel korrekt zu bestimmen und zu korrigieren.

Klinische Beispiele
Für die Interpretation eines Durchleuchtungsbildes ist es wichtig zu verstehen, welche Strukturen gut erkennbar sind, und welche nicht. Generell sehen wir vor allem kortikalen Knochen, weniger gut die Spongiosa. Vor allem sehen wir die kortikalen Strukturen, die parallel zum Röntgenstrahl liegen. Wir die Kortikalis schräg getroffen, ist sie nicht so gut erkennbar.
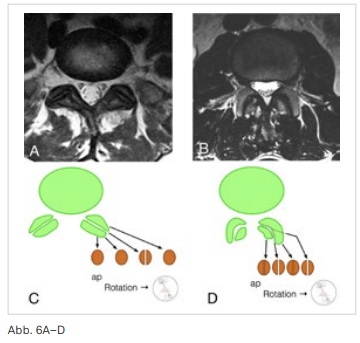
Gelenkspalt
Deutlich wird dies, wenn wir uns den Gelenkspalt eines Facettengelenkes unter Durchleuchtung ansehen. Die Abbildung 6 zeigt axiale Kernspinbilder (MRT). Links ein Patient mit einem gerade verlaufenden Gelenkspalt (A). Die schematische Darstellung (C) zeigt, dass wir bei einem ap-Durchleuchtungsbild den Spalt nicht sehen können. Wenn wir nach ipsilateral rotieren, kommt eine Position, in der der die Kortikalis des Gelenkspalts parallel zum Röntgenstrahl verläuft, so dass dieser sichtbar wird. Bei dem rechten Bild eines Patienten mit einem gebogenen Gelenkspalt (B) werden wir den Gelenkspalt etwas schon im ap-Bild erkennen können, wie die schematische Darstellung (D) zeigt. Wenn wir weiter ipsilateral rotieren, wird der Spalt klar zu erkennen sein. Rotieren wir noch weiter, wird er wieder schlechter erkennbar. Bei noch mehr Rotation wird der Gelenkspalt ein zweites Mal auftauchen. Bei wenig Rotation sehen wir den dorsalen Anteil des Gelenkspalts, bei viel Rotation den ventralen Teil.
Für eine Intervention ist dieses Wissen wichtig, da nur der dorsale Teil des Gelenkspalts mit einer Nadel erreichbar ist.
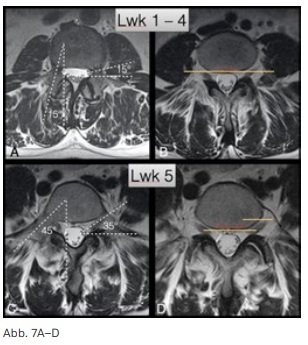
Wirbelkörper-Hinterkante
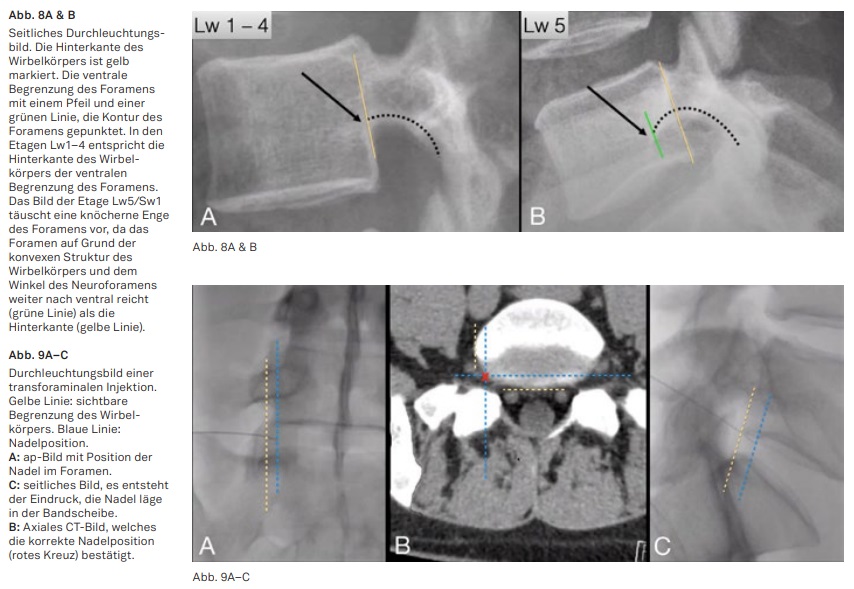
Betrachtet man die Hinterkante der lumbalen Wirbelkörper, so fällt auf, dass die dorsale Begrenzung der Wirbelkörper 1–4 leicht konkav verläuft, die Hinterkante von Lwk 5 dagegen konvex in Richtung Spinalkanal (Abb. 7). Auch die Austrittswinkel der Neuroforamen sind unterschiedlich. Die Hinterkante der Wirbel 1–4 entspricht ungefähr der dorsalen Begrenzung des Foramens, hingegen reicht das Foramen bei Lwk5 deutlich weiter nach dorsal als der Teil der Hinterkante, welcher wegen der parallel zum Röntgenstrahl verlaufenden Kortikalis in einem seitlichen Bild erkennbar sein wird (gelbe
Linie in Abb. 7).
Relevant sind diese Unterschiede bei der Betrachtung eines seitlichen Durchleuchtungsbildes. Das Bild des Foramens Lw5/Sw1 täuscht eine
knöcherne Einengung vor, was an der konvexen Struktur der Hinterkante und dem Austrittswinkel liegt (Abb. 8)
Auch bei Interventionen in dieser Etage ist dieses anatomische Wissen hilfreich, da ansonsten der Eindruck entstehen kann, dass eine Nadel zu tief im Bandscheibenfach liegen könnte. Die Abbildung 9 zeigt die Durchleuchtungsbilder einer transforaminalen Injektion. Im seitlichen Bild (C) scheint die Nadel in der Bandscheibe zu liegen. Das CT klärt auf, dass die Nadel eine ideale Position erreicht hat.
Zusammenfassung
Die Durchleuchtung bietet die Möglichkeit, bei sehr geringer Strahlenexposition die Position der Nadel und die Verteilung des Medikamentes durch Kontrastmittel sichtbar zu machen. Allerdings sind Kenntnisse zur Bedienung des C-Bogens, zur Bildoptimierung, zum Strahlenschutz und zur Anatomie des Patienten essentiell.